

重度訪問介護の事業所で働き始めたのですが、制度的な知識がなく困っています。
何を学べば良いかも分からないし、重度訪問介護について簡単に教えてほしい…
今回は、こんな悩みにお答えします。
重度訪問介護で働く従事者、とりわけその中でもサービス提供責任者は、制度についての見識が欠かせません。サービス内容から介護報酬、算定ルールなど多くの知識を求められます。
とはいえ、何をどこから勉強すれば良いのか分からず途方に暮れている方は多いはず。そして、厚生労働省や各自治体の資料はとにかく分かりにくく、難解です。
そこで本記事では、重度訪問介護で「これだけ押さえておけばOK!」という制度知識をわかりやすく簡単に解説します。
※クリックすると読みたい所へジャンプします

本記事を読めば、知っておくべき重度訪問介護の制度知識をすべて理解できます。
重度訪問介護で働いている方(特にサービス提供責任者)は、ぜひ参考にしてください。
重度訪問介護とは

重度訪問介護は、障害者総合支援法を根拠とする障害福祉サービスのうち、「介護給付」に位置付けられているサービスです。重度の肢体不自由者または重度の知的障害、もしくは精神障害により行動上著しい困難がある方に対して、身体介護や家事援助、外出支援、見守りなどの支援を、比較的長時間にわたって総合的かつ断続的に行います。(厚生労働省HPより参照)

簡単に言えば、『重度障害者に対して、長時間、さまざまな支援を包括的にヘルパーが行う』ことを特徴としたサービスが重度訪問介護です。
重度訪問介護の対象者
重度訪問介護の対象者は、障害支援区分4以上であって、下記の1または2のいずれかに該当する方になります。
1.次のいずれにも該当する方
- 二肢以上に麻痺等があること
- 障害支援区分の認定調査項目のうち「歩行」「移乗」「排尿」「排便」のいずれも「支援が不要」以外と認定されていること
2.障害支援区分の認定調査項目のうち、下記、行動関連項目(12項目)の合計点数が10点以上である方
①コミュニケーション
②説明の理解
③大声・奇声を出す
④異食行動
⑤多動・行動停止
⑥不安定な行動
⑦自らを傷つける行為
⑧他人を傷つける行為
⑨不適切な行為
⑩突発的な行動
⑪過食・反すう等
⑫てんかん
※各項目を0~2点の3段階で採点されます。
また、上記対象者に該当しない方であっても、平成18年9月末日現在において日常生活支援の支給決定を受けている方については、緩和要件が設けられています。「障害支援区分が区分3以上で、日常生活支援および外出介護の月の支給決定時間の合計が125時間を超える方」については、障害支援区分の有効期間にかぎり、重度訪問介護の対象となります。

18歳未満の障害児は、重度訪問介護の対象外とされていますので原則、利用できません。ただし児童福祉法第63条により、15歳以上の障害児で、児童相談所長が重度訪問介護を利用することが適当であると認め、市町村長に通知した場合は、重度訪問介護を利用できる可能性があります。
重度訪問介護の従業者の資格要件
重度訪問介護は、無資格では従事することができません。実際にサービスを提供するヘルパー、事業所運営を担うサービス提供責任者、それぞれに資格要件が定められています。
以下に、双方の従事資格をまとめました。
資格要件
- 介護福祉士
- 実務者研修修了者
- 居宅介護職員初任者研修課程修了者
- 介護職員初任者研修課程修了者
- 居宅介護従業者養成研修1級または2級課程修了者(ヘルパー1級または2級)
- 訪問介護員1級または2級課程修了者(ヘルパー1級または2級)
- 障害者居宅介護従業者基礎研修修了者
- 居宅介護従業者養成研修3級課程修了者(ヘルパー3級)
- 訪問介護員3級課程修了者(ヘルパー3級)
- 重度訪問介護従業者養成研修修了者
- 行動援護従業者養成研修修了者
などのうち、いずれか
資格要件
- 介護福祉士
- 実務者研修修了者
- 介護職員基礎研修課程修了者
- 居宅介護従業者養成研修1級課程修了者(ヘルパー1級)
- 訪問介護員1級課程修了者(ヘルパー1級)
- 3年以上の実務経験がある居宅介護職員初任者研修
- 3年以上の実務経験がある介護職員初任者研修
- 3年以上の実務経験がある居宅介護従業者養成研修2級課程修了者(ヘルパー2級)
- 3年以上の実務経験がある訪問介護員2級課程修了者(ヘルパー2級)
などのうち、いずれか
重度訪問介護と居宅介護の違い
障害福祉サービスの中には、重度訪問介護と同じように利用者宅へ訪問して支援を行う「居宅介護」というサービスがあります。重度訪問介護と居宅介護は、ともに障害者総合支援法を根拠としますが、全く異なる特徴をもったサービスです。
以下に、重度訪問介護と居宅介護の違いをまとめた表を作成しましたので参考にしてください。
| 重度訪問介護 | 居宅介護 |
|---|---|
| 「対象者」の違い | |
|
区分4以上の方が対象 重度訪問介護は、障害支援区分4以上の方であって常時介助が必要な重度障害者が対象です。 |
区分1以上の方が対象 居宅介護は、障害支援区分1以上と軽度障害の方でも利用できるサービスです。※通院等介助(身体伴う)の支援を受けるには区分2以上が対象。 |
| サービス「時間」の違い | |
|
長時間 重度訪問介護は、長時間のサービス提供が基本です。原則、1日3時間以上のサービスを提供します。※例外的に1日1時間の支援も認められる場合あり。 |
短時間 居宅介護は、原則、「身体介護1回当たり3時間以内」、「家事援助1回当たり1.5時間以内」と短時間のサービスを提供します。 |
| サービス「内容」の違い | |
|
包括的なサービス 重度訪問介護は、長時間の中で、身体介護・家事援助・見守り・外出支援などを包括的に提供するサービスです。 事前にサービス内容を固定せず、その時の利用者の状況に合わせて柔軟に支援を行います。 また、身体介護や家事援助の合間に発生する待機(見守り)時間も算定できるのが最大の特徴です。 その他、散髪に行ったり余暇を目的とした外出などの支援も提供できます。 |
局所的なサービス 居宅介護は、事前にサービス内容を固め、身体介護・家事援助などを限られた回数・時間の中で局所的に提供するサービスです。 そのためヘルパーの待機(見守り)時間は発生せず、仮に発生したとしても算定はできません。 また、外出については通院等を除き、提供できません。外出支援が必要な場合は、地域生活支援事業の移動支援サービスを別途利用することになります。 |
| 「単価」設定の違い | |
|
安い 重度訪問介護は、長時間利用を前提として設計されているサービスになりますので、短時間の報酬単価がかなり安い。 また、ヘルパーの1日当たりの費用(人件費などの諸経費)を勘案し、8時間を区切りとする単価設定がされています。 |
高い 居宅介護は、所要時間30分未満の身体介護など、短時間サービスの単価が高い。 これは、日に短時間の訪問を複数回行うことにより、居宅における介護サービスの提供体制を強化するためとされています。 |
重度訪問介護と訪問介護の違い
次に、よく勘違いされやすい重度訪問介護と「訪問介護」の違いについても触れておきます。
ここで言う訪問介護とは、介護保険法にもとづく訪問介護サービスを指し、重度訪問介護とは根拠法令が異なることからさまざまな違いがあります。
双方を混合しないよう、以下の比較表を参考に、重度訪問介護と訪問介護の違いを理解しておきましょう。
※なお、介護保険の訪問介護と先に述べた障害福祉サービスの居宅介護では、「短時間サービスであること」、「短時間サービスの単価が高いこと」について同等ですので、ここでは割愛します。
| 重度訪問介護 | 訪問介護 |
|---|---|
| 「対象者」の違い | |
|
重度障害者が対象 重度訪問介護は、障害支援区分4以上の方であって常時介助が必要な重度障害者が対象です。 |
高齢者が対象 介護保険の訪問介護は、65歳以上の第1号被保険者で要介護1以上の方、あるいは40~64歳の第2号被保険者で特定疾病により要介護1以上の方が対象です。 ※特定疾病とは、パーキンソン病や筋萎縮性側索硬化症(ALS)など全16種類の病気を指します。 |
| サービス「内容」の違い | |
|
包括的なサービス 重度訪問介護は、事前にサービス内容を固定せず、長時間の中で、身体介護・家事援助・見守り・外出支援などを包括的かつ柔軟に提供するサービスです。 また、比較的年齢が若い方も多く、障害を抱えた利用者の子供に対する育児支援をヘルパーが行えます。 詳しくは「育児支援」を参考ください。 |
局所的なサービス 介護保険の訪問介護は、事前にサービス内容を固め、身体介護・家事援助などを限られた回数・時間の中で局所的に提供するサービスです。 重度訪問介護とは異なり、高齢者は対象ですので育児支援はありません。 その他ヘルパーの待機(見守り)時間は発生せず、仮に発生したとしても算定対象外です。 また、外出については日常必需品の買い物同行や通院等を除き、提供できません。余暇的な外出支援が必要な場合は、介護保険外の自費サービスを利用することになります。 |
| 「管理方法」の違い | |
|
時間数で管理 重度訪問介護は、市町村が決定する月の上限支給量(時間数)により管理されるサービスです。 上限支給量は、同一の区分であっても利用者それぞれで異なります。例えば、月235時間支給されている方もいれば月150時間の方もおり、その利用者の障害特性や生活実態を勘案し、支給決定されます。 そして、この支給量(時間数)の範囲内で重度訪問介護サービスを提供します。 |
単位数で管理 介護保険の訪問介護は、介護度ごとに定められた区分支給限度基準額(単位数)により管理されるサービスです。 区分支給限度基準額は、同一の介護度であれば、すべての利用者で同じであり、要介護1は16,765単位、要介護2は19,705単位・・・というように定められています。 そして、この基準額(単位数)の範囲内で訪問介護サービスを提供します。(ただし、デイサービスや福祉用具など、他の介護保険サービスも基準額に含まれる)
|
| 利用者「負担額」の違い | |
|
原則1割 重度訪問介護の場合、基本的に利用金額の1割を利用者が自己負担します。 ただし、利用者の所得に応じて上限負担額が定められており、上限負担額を超えた分は、全額公費負担となります。ひと月に利用したサービス量に関わらず、それ以上の負担は発生しません。 詳しくは「利用者負担上限月額について」を参照ください。 |
原則1~3割 介護保険の訪問介護の場合、利用者の所得に応じて1割~3割の自己負担が発生します。 ※生活保護を受給されている方は、自己負担の発生はありません。 |
重度訪問介護のサービス内容

先に述べたとおり、重度訪問介護は、長時間にわたって身体介護や家事援助、外出支援、見守りなどを総合的かつ断続的に行うサービスです。加えて、重度訪問介護の利用者にはALS(筋萎縮性側索硬化症)や筋ジストロフィー、脳性マヒなどの医療ニーズが高い方が多いことから、医療的ケアを実施するケースもあります。
そこで、ここでは重度訪問介護のサービス内容を以下の5つに分類し、それぞれについて具体的な支援内容を解説していきます。
\ 5つのサービス /
- 身体介護
- 家事援助
- 外出支援
- 見守り
- 医療的ケア
サービス内容①「身体介護」
| 排せつ介助 | トイレ、ポータブルトイレへの移動介助、見守り、ベッド上でのオムツ交換など |
|---|---|
| 食事介助 | 食事介助・見守り、食事の配下膳、後片付けなど |
| 入浴介助 | 全身入浴、部分浴、清拭など |
| 洗面・整容 | 洗顔、整髪、電気シェーバーによる髭剃り、口腔ケアなど |
| 更衣介助 | 着替えの準備、衣服の着脱、スリッパ・靴の着脱など |
| 移動・移乗介助 | 車いすへの移動・移乗介助など |
| 体位交換 | ベッド上での体位交換・安楽な体位の調整、座位時の位置調整など |
| 起床介助 | 起床に伴うベッドからの起き上がり、移動など |
| 就寝介助 | 就寝に伴うベッドへの移動、ベッド上での体位の調整、布団の温度調整など |
| 服薬介助 | 一包化された薬を口へ運ぶ、飲み忘れの確認、服薬のための水の用意など |
サービス内容②「家事援助」
サービス内容③「外出支援」
| 社会生活上外出が必要不可欠な外出 |
その他、上記に準ずる外出 |
|---|---|
| 余暇活動など社会参加促進のための外出 |
その他、上記に準じ社会参加の観点から適当と認められる外出 |
サービス内容④「見守り」
| 見守り | 重度訪問介護における見守りとは、単に利用者のそばでヘルパーが待機するだけではなく、身体介護や家事援助の合間に発生する「日常生活に生じる様々な介護の事態」に備えることを指します。
例えば
などが見守りに該当します。 ただし、夜間帯サービスにおいてヘルパーが仮眠をとる時間などは、常時介助できるよう備えている(見守っている)と言えず、その時間は基本的に算定できません。(算定の可否は自治体による) |
|---|
※見守りについては下記でより詳しく解説しています。こちらも合わせて参考にしてください。
サービス内容⑤「医療的ケア」
医療的ケアとは、医療行為、つまり「医師の医学的判断および技術をもってするのでなければ人体に危害を及ぼし、または危害を及ぼすおそれのある行為」に該当しないケアを指します。
| 爪切り | 爪切り、爪やすり |
|---|---|
| 耳掃除 | 耳垢の除去 |
| 口腔ケア | 歯ブラシや綿棒、巻き綿子などを使用した口腔ケア |
| 医薬品関連 |
※医師の処方を受けた薬で、誤嚥や薬の調整など、専門的な配慮や判断が必要ない場合に限る |
| 測定 |
|
| 処置 |
|
| 喀痰吸引 | 鼻やのどに溜まった痰を吸い出す |
| 経管栄養 | 胃ろう・腸ろうに栄養剤を注入する |
※喀痰吸引や経管栄養を実施にあたっては、重度訪問介護従業者養成研修統合課程または喀痰吸引等3号研修などを修了すること、そして都道府県等による登録喀痰吸引等事業者あるいは登録特定行為事業者の登録が必要です。
医療行為については下記でより詳しく解説しています。こちらも合わせて参考にしてください。
参考:【5分でわかる】訪問介護で注意すべき「医療行為の範囲」とは?【まとめ】
入院中の利用者への重度訪問介護も利用可能
重度訪問介護は、平成30年度の介護報酬改定により、医療機関や介護老人保健施設、介護医療院、助産所へ入院(あるいは入所)している利用者に対して、コミュニケーション支援等のサービス提供が可能になりました。
ただし、入院中の利用者への重度訪問介護は、すべての方に対して提供できるわけではありません。以下のいずれにも該当している方のみが対象です。
入院時利用の対象者
- 障害支援区分4以上に該当する方
- 医療機関等へ入院(あるいは入所)する前から重度訪問介護を利用している方
重度訪問介護の利用者には、コミュニケーションに特別な技術が必要な方が少なくありません。こうした利用者が入院した場合であっても適切な介助等を受けられるように、本人の状態を熟知したヘルパーが付き添い、医療機関の職員と意思疎通を図る上で必要な支援を行います。
重度訪問介護として認められないサービス内容に注意
重度訪問介護は、障害者総合支援法にもとづく社会サービスですから、ヘルパーが提供“できないこと”もあるため注意が必要です。例えば、ギャンブルのための外出などの支援をヘルパーは提供できません。
また、サービス提供責任者であれば計画作成の際に、ヘルパーであれば現場で利用者から依頼された際に、できないことを知っておくことは大いに役立ちます。「知らなかった…」、「利用者さんから言われたから…」は通用しませんので、十分に確認してから業務に臨みましょう。
ヘルパーができないことについては下記でより詳しく解説しています。こちらを参考にしてください。
【8ステップ】重度訪問介護の支給申請~サービス利用までの流れ
「重度訪問介護と訪問介護の違い」でも触れましたが、利用者個々に対して重度訪問介護の支給可否や支給量(時間数)の決定を行うのは市町村です。
そのため、重度訪問介護の利用にあたっては、まず市町村へ申請しなければなりません。その後、さまざまな過程を経て支給決定、そしてサービス事業所と契約し、ようやくサービス利用開始となります。
では、どのようなプロセスで重度訪問介護サービスの利用に至るのでしょうか。ここでは支給申請~サービス利用開始までの流れを8つのステップに分けて紹介します。
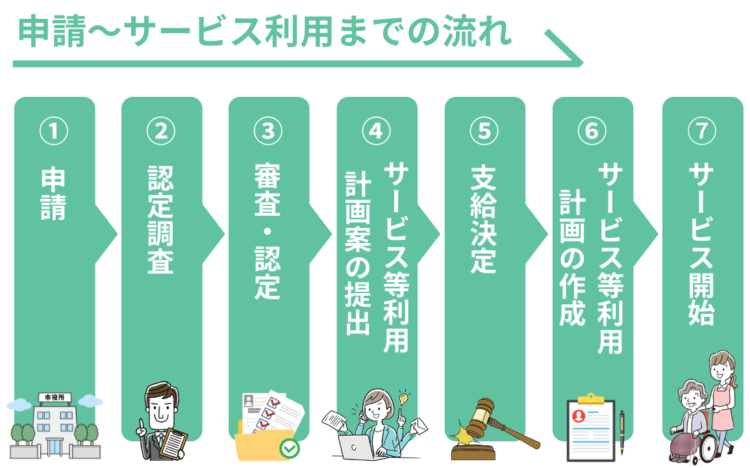
ステップ①「申請」
重度訪問介護を受けようとする障害者の居住地にある市町村(障害福祉課、保健福祉課)へ、支給申請書と医師の診断書等の添付書類を提出します。
ステップ②「認定調査」
障害支援区分の判定をするために「認定調査」が行われます。(市町村の認定調査員が、本人および家族などと面接し、全80項目の調査項目にもとづきヒアリングする)
なお障害支援区分は、認定調査だけで判定されるわけではありません。本人および家族の状況等を調べる「概況調査」や、主治医の医学的知見から意見を求める「主治医意見書」などを総合的に勘案し、判定されます。
障害支援区分とは、多種多様な障害特性や心身の状態に応じて、必要とされる標準的な「支援の度合」を示す指標です。非該当・区分1~区分6までの7つに分けられ、区分が高くなるほど支援度合が重いことを意味します。
身体障害や知的障害、精神障害、難病、それぞれの特性を反映できるように配慮された共通の基準であり、市町村が支給量を決定する際の判断材料になります。
ステップ③「審査・認定」
ステップ2で行われた認定調査・概況調査の結果や主治医意見書などをふまえ、審査判定が行われます。
審査判定は、1次・2次と段階があり、1次判定はコンピューターによる審査、2次判定は市町村審議会による審査です。これらを通過し、審査判定結果が市町村へ通知され、市町村が非該当・区分1~6のうち、いずれかの障害支援区分を認定します。
ステップ④「サービス等利用計画案の提出」
サービス等利用計画案とは、どのようなサービスをどのくらいの頻度で利用したいのか(利用する必要があるのか)を示した計画案です。
※サービス等利用計画案のイメージ図

一般的には、障害者相談支援事業所に作成を依頼し、その事業所に所属する障害者相談支援専門員が作成、市町村へ提出します。また、障害者本人あるいは家族が作成することも可能です。(いわゆるセルフプランのこと)
ステップ⑤「支給決定」
市町村が、障害支援区分やサービス等利用計画案などをふまえ、支給決定。後日、利用者の自宅に「障害福祉サービス受給者証」が届きます。
障害福祉サービス受給者証(以下、受給者証)とは、その障害者が、支給決定を受けていることを証明する証書です。介護保険でいうところの介護保険被保険者証&負担割合証のような役割を担い、受給者証をサービス事業者に提示することで、障害福祉サービスを利用できるようになります。
ステップ⑥「サービス等利用計画の作成」
ステップ④のサービス等利用計画案を作成した相談支援専門員が、「サービス担当者会議」を開催します。
サービス担当者会議とは、利用者やその家族・各サービス事業所担当者などが一堂に集まり、相談支援専門員が作成したサービス等利用計画案を確認する会議です。計画案に位置付けられた援助目標、内容、意向に対して、多職種が専門的な見地から意見を出し合い、どのように利用者と関わっていくのか共通認識や情報共有を図ります。
このサービス担当者会議を経て、サービス等利用計画案(原案)⇒サービス等利用計画(本プラン)へと決定されます。
ステップ⑦「サービス開始」
サービス担当者会議後に、利用者と契約を締結。次に、ステップ⑥で決定されたサービス利用等計画をもとに「重度訪問介護計画書(個別支援計画)」を作成、利用者へ説明・同意・交付を行い、晴れて重度訪問介護サービスの利用開始です。
なお重度訪問介護計画書は、一度作成したら終わりではなく適宜の更新が必要です。「区分や支給量が変わった」、「サービス内容を変更する」、「サービス時間・曜日が実態と乖離している」などの場合は、計画書を再作成し、その都度、利用者へ交付しましょう。
※重度訪問介護のひな形テンプレートを無料提供しています。欲しい方は下記からダウンロードしてください。
»「重度訪問介護計画書(個別支援計画)」の無料ダウンロードはこちら
利用者との契約が済んだら、2つ行うことがあります。
1つ目が「受給者証に必要事項を記入すること」、2つ目が「市町村へ契約内容を報告すること」です。
まずは、利用者から受給者証を一旦預かり、受給者証に必要事項を記入しましょう。
市町村への報告は「契約内容報告書」という書類を用います。受給者証の事業者記入欄の番号、サービス内容、契約支給量、契約日、その他必要事項を記入し、速やかに市町村へ提出しましょう。
契約内容報告書は、各市町村のHPにフォーマットが提示されているかと思いますので、基本的にはそちらを使用します。もし定められたフォーマットがないようでしたら、当サイトで提供しているフォーマットをご使用ください。
重度訪問介護の介護報酬の仕組み
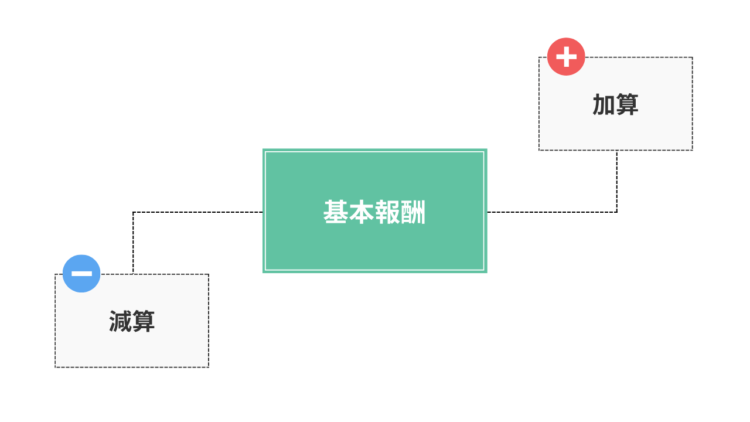
介護報酬とは、利用者にサービス提供した対価としてサービス事業所に支払われる報酬のことです。この介護報酬は、厚生労働大臣が定める基準により算出し、基本的なサービス提供に係る費用「基本報酬」からサービス事業所の体制や利用者の状況に応じて「加算・減算」される仕組みとなっています。
重度訪問介護の基本報酬
重度訪問介護の基本報酬は、下記表のとおりです。
(※令和4年11月時点での単位数です。サービスコードを参照)
| 所要時間 | 単位数 |
|---|---|
| 1時間未満の場合 | 185単位 |
| 1時間以上1時間30分未満 | 275単位 |
| 1時間30分以上2時間未満 | 367単位 |
| 2時間以上2時間30分未満 | 458単位 |
| 2時間30分以上3時間未満 | 550単位 |
| 3時間以上3時間30分未満 | 640単位 |
| 3時間30分以上4時間未満 | 732単位 |
| 4時間以上8時間未満 | 817単位に30分を増すごとに85単位を加算した単位数 |
| 8時間以上12時間未満 | 1,497単位に30分を増すごとに85単位を加算した単位数 |
| 12時間以上16時間未満 | 2172単位に30分を増すごとに80単位を加算した単位数 |
| 16時間以上20時間未満 | 2818単位に30分を増すごとに86単位を加算した単位数 |
| 20時間以上24時間未満 | 3500単位に30分を増すごとに80単位を加算した単位数 |
重度訪問介護の加算・減算
重度訪問介護の加算・減算一覧は下記表のとおりです。
(※令和4年11月時点の単位数です)
| 加算 | 単位数 |
|---|---|
| 初回加算 (ひと月につき) | 200単位 |
| 緊急時対応加算 (1回につき) | 100単位 |
| 2人のヘルパー等による場合 (1回につき) | 所定単位数の200%で算定 |
| 熟練従業者が同行して支援を行う場合 (1回につき) | 所定単位数の170%で算定 |
| 夜間・早朝加算 (1回につき) | 所定単位数の25%を加算 |
| 深夜加算 (1回につき) | 所定単位数の50%を加算 |
| 重度障害者等の場合 (1回につき) | 所定単位数の15%を加算 |
| 障害支援区分6に該当する者の場合 (1回につき) | 所定単位数の8.5%を加算 |
| 利用者負担上限額管理加算 (1回につき) | 150単位 |
| 特別地域加算 (1回につき) | 所定単位数の15%を加算 |
| 移動介護加算 (1日につき) |
|
| 移動介護緊急時支援加算 (1日につき) | 240単位 |
| 喀痰吸引等支援体制加算 (1日につき) | 100単位 |
| 行動障害支援連携加算 (1回につき) | 584単位 |
| 特定事業所加算 |
|
| 福祉・介護職員処遇改善加算 |
|
| 福祉・介護職員等特定処遇改善加算 |
|
| 福祉・介護職員等ベースアップ等支援加算 | 所定単位数の4.5%加算 |
| 減算 | 単位数 |
| 90日以上利用減算(1回につき) | 所定単位数の80%で算定 |
| 身体拘束廃止未実施減算(1人1日につき) | 5単位 |
※身体拘束廃止未実施減算は、令和5年4月~適用されます。その他、加算・減算の概要や算定要件については以下の記事で詳しく解説していますので、合わせて参考にしてください。
参考:現在作成中です
重度訪問介護の報酬の計算方法

重度訪問介護の報酬の計算方法は、「サービスごとに算定した単位(基本報酬・加算・減算)」に「地域単価(1単位の単価)」を掛けて算出します。
1単位の単価は10円を基本として、事業所の所在地によって異なります。これは地域差による物価や人件費の違いを考慮したもので、例えば、東京都特別区は1級地で1単位11.20円、大阪府大阪市は2級地で1単位10.96円です。
以下の記事で、最新版の地域単価を紹介していますので、自事業所の地域単価を確認しておきましょう。
単位数および金額を計算する際に、端数が出ることがあるかと思います。
この場合、単位数を算出する場合は小数点以下を「四捨五入」(何らかの割合を乗ずる計算のみ)、金額に換算する場合は小数点以下を「切り捨て」、で処理してください。
重度訪問介護の請求の仕方
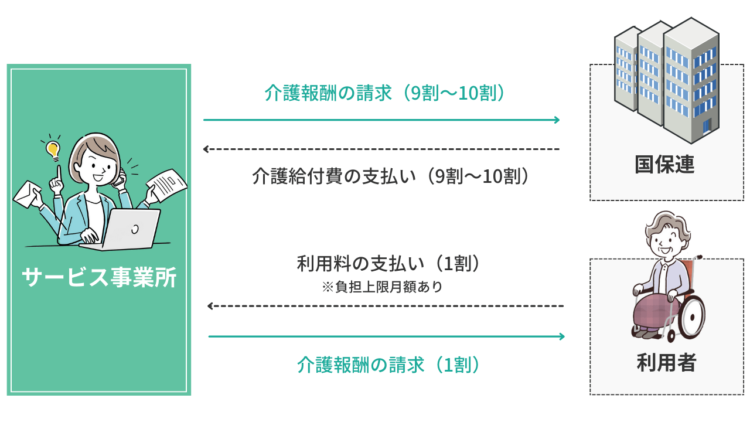
先ほど解説した介護報酬は、そのうち、9割を国保連を通じて市町村へ、残りの1割を利用者へ請求し、それぞれから支払いを受けます。ただし、利用者の収入状況に応じて負担上限月額が定められており、上限を超える分は、利用者へ請求せず、国保連へ請求することになります。
国保連とは、正式名称を国民健康保険団体連合会と言い、介護報酬請求の「審査機関」です。各都道府県に設置されています。
利用者負担上限月額について
利用者負担上限月額は、世帯の所得に応じて「一般1」「一般2」「低所得」「生活保護」4つの区分されています。この上限月額を超えた金額は、全額公費負担となりますので 、ひと月に利用したサービス量に関わらず、それ以上の負担は発生しません。
区分ごとの上限負担月額は以下のとおりです。
| 区分 | 収入 | 上限負担月額 |
|---|---|---|
| 生活保護 | 生活保護受給世帯 | 0円 |
| 低所得 | 市町村民税非課税世帯
(3人世帯で障害者基礎年金1級受給の場合、収入が概ね300万円以下の世帯が対象) |
0円 |
| 一般1 | 所得割16万円(年収600万円)未満の世帯 | 9,300円 |
| 一般2 | 上記以外 | 37,200円 |
障害者の利用者負担|厚生労働省より出典
ケースによっては利用者負担額の「上限額管理」が必要
複数のサービス事業所からサービスを受けている利用者の負担額が、月の負担上限月額を超える場合は『上限額管理』が必要です。
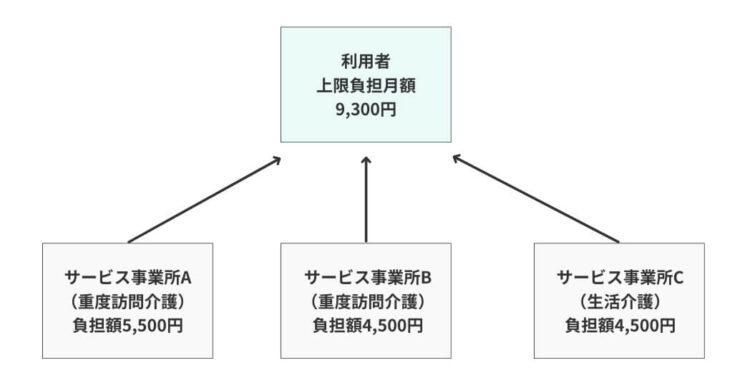
例えば、このような場合、それぞれのサービス事業所が利用者から負担額を徴収すると上限負担月額を超えてしまいます。そのため、いずれかのサービス事業所が「上限額管理者」となり、上限負担月額を超えないよう調整する上限額管理業務を行います。(※1つの事業所のみを利用している場合は、上限負担月額を超えても上限額管理の必要はありません)
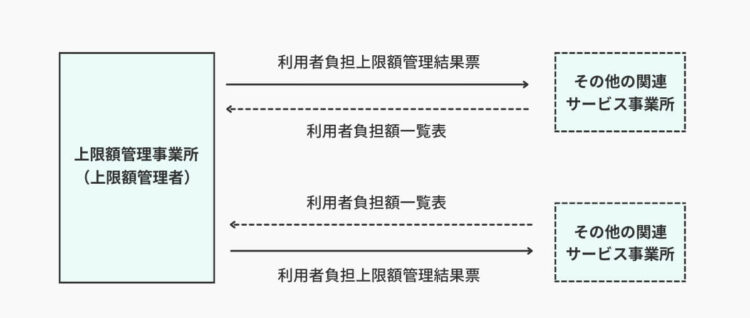
- その他の関係事業所が行うこと
その月のサービス提供終了後、「利用者負担額一覧表」を作成。利用者負担額一覧表は、その月のサービス総費用額と利用者負担額を記載する書類です。作成後は、サービス提供の翌月3日までを目安に上限管理事業所へ提出します。 - 上限管理事業所(上限管理者)が行うこと
各関係サービス事業所から提出された利用者負担額一覧表にもとづき、「利用者負担上限額管理結果票」を作成。利用者負担上限額管理結果票は、その利用者が支払う利用者負担額が負担上限月額を超えないよう調整した結果を記載する書類です。作成後は、サービス提供の6日までを目安に各関係サービス事業所へ送付します。
国保連への請求期間は「毎月1日~10日」まで
国保連への請求にあたって、その月のサービス提供終了後、ヘルパーから提出されたサービス提供記録&サービス提供実績記録票をもとに、市販の介護請求ソフトあるいは簡易入力システムを使用して請求情報データを作成します。
作成する請求情報データは下記の3つです。
\ 3つの請求情報データ /
- 介護給付費・訓練等給付費等請求書
(請求をあげる全利用者分の合計金額などを記入する書類)
- 介護給付費・訓練等給付費等明細書
(利用者ごとに請求金額の詳細を記入する書類)
- サービス提供実績記録票
(利用者ごとにサービス実績の詳細を記入する書類)
※上限額管理が必要な利用者がいる場合、上限管理事業所のみ利用者負担上限額管理結果票のデータ作成も必要です。
これら3つの請求情報データを、毎月1日~10日までに国保連へインターネット経由で提出(伝送)します。10日以降は受け付けてくれませんので厳守してください。提出後、国保連および市町村により審査され、問題がなければサービス提供から翌々月の15日~20日前後にサービス事業所へ介護報酬が支払われます。
国保連および市町村の審査をクリアできず、請求情報が返ってくることを「返戻」と言います。返戻が発生しているかどうかは、サービス提供の翌月末頃に国保連から来る審査結果通知により確認しましょう。返戻の原因が不明な場合は、国保連へ問い合わせます。またエラーの内容によっては市町村への問い合わせも必要です。いずれにせよ、余裕を持って次月の請求期間に再請求できるよう準備を進めてください。
国保連への請求後に、利用者へ請求書・領収書を発行する
国保連への請求完了後、利用者に対して負担額に応じた請求書・領収書を発行します。支払いの方法は、現金払いや自動振替など事業所によってさまざまですので、事業所の取り決めに従い利用料を徴収しましょう。
なお、自費サービスの提供があった場合は、給付分と自費分の明細を分けて請求書・領収書を作成する必要があります。(書面を分ける必要はありません)
国保連からの入金が確認できたら、法定代理受領通知書を利用者へ交付します。法定代理受領通知書とは、本来、利用者が市町村から支給される介護報酬をサービス事業所が代わりに受領した旨をお知らせする書類です。
基本的に、ほとんどの利用者は法定代理受領方式により重度訪問介護サービスを利用しており、たとえ自己負担が0円の利用者であっても交付しなければなりません。忘れられがちな書類ではありますが、行政からの実地指導でも必ずチェックされる書類ですので注意しておきましょう。
参考:法定代理受領とは
法定代理受領通知書のフォーマットは、市町村HPで提示されていますので、そちらを使用します。もし提示されていないようであれば、当サイトで提供しているフォーマットをご使用ください。
重度訪問介護の算定ルール

重度訪問介護の算定については厚生労働省告示・解釈通知に基準が示されています。従事者として働く中で「このケースって算定できるのかな?」と迷うことが必ず出てくるはず。ここでは厚生労働省告示・解釈通知を参考に、特に押さえておいてほしい算定ルールを7つ紹介します。
\ 7つの算定ルール /
- 重度訪問介護の基本的な算定方法
- 重度訪問介護の最低時間
- 重度訪問介護の2時間ルールについて
- 利用者不在時のサービス提供
- 重度訪問介護と居宅介護の併給
- 重度訪問介護と介護保険の訪問介護の併用
- 従事者および事業所の車を使用して外出する際の取り扱い
ルール①重度訪問介護の基本的な算定方法
介護保険の訪問介護や、障害福祉サービスの居宅介護は、サービス提供ごとに算定する方式です。対して、重度訪問介護は、1日に複数回のサービス提供を行う場合、1日分の所要時間を通算する方法で算定します。
これは例えば、同日に
- 9時~12時(所要時間3時間)
- 13時~16時(所要時間3時間)
- 18時~22時(所要時間4時間)
と、3回サービス提供したとすると、それぞれの所要時間を通算して10時間(1,837単位)で算定するということです。なお複数の事業所でサービスを提供した場合は、事業所ごとに1日分の所要時間を通算して算定します。
ルール②重度訪問介護の最低時間
重度訪問介護の最小単位「1時間未満の場合(185単位)」を算定するために必要な最低時間は、概ね40分以上です。そのため、30分未満のサービス提供では、原則、重度訪問介護の算定ができません。
ただし、利用者あるいは家族等から要請があり、緊急で計画外のサービス提供を行った場合であって、緊急時対応加算を取得する場合は、30分未満のサービス提供でも「1時間未満の場合(185単位)」を算定できます。
ルール③重度訪問介護の2時間ルールについて
2時間ルールとは、1日に同一の利用者に対して複数のサービス提供を行う場合に、サービス前後の間隔を概ね2時間以上空けなければならないルールです。(2時間未満の場合は、前後のサービスを通算して算定する)
この2時間ルールは、介護保険の訪問介護、障害福祉サービスの居宅介護や同行援護では適用されますが、重度訪問介護に限っては適用されません。
というのも「①重度訪問介護の基本的な算定方法」で述べたとおり、重度訪問介護は、1日の所要時間を通算して算定します。ですから、2時間ルールの規定自体がそもそもありません。
ルール④利用者不在時のサービス提供
重度訪問介護は、利用者の不在時にサービスを提供できません。仮に何らかの理由でサービスを提供したとしても介護報酬の算定対象外になります。これは安否確認や健康チェックなどもあわせて行うべきものとされているためです。
ルール⑤重度訪問介護と居宅介護の併給
居宅介護と重度訪問介護の併用は、原則、できません。ただし、重度訪問介護の利用者に対してサービスを提供する事業所が、その利用者の希望する時間帯にサービスを提供することが難しい場合にあっては、別の事業所による居宅介護と併用できる可能性があります。
ルール⑥重度訪問介護と介護保険の訪問介護の併用
基本的な考え方として、障害福祉サービスと介護保険サービスは、「介護保険サービスが優先」されます。そのため利用者が65歳になった時点で、重度訪問介護⇒介護保険の訪問介護に切り替えて利用するのが原則です。
ただし、市町村が介護保険サービスのみでは十分な支援を受けられないと認めた場合に限っては、双方を併用できます。通常、重度訪問介護で提供していたサービス量を、介護保険の訪問介護だけで補うことはできません。なので、一般的に重度訪問介護と介護保険の訪問介護を併用している利用者は多くおり、双方の併用は可能だと考えて差し支えありません。
重度訪問介護と介護保険の訪問介護の併用については、下記でより詳しく解説しています。こちらも合わせて参考にしてください。
ルール⑦従事者および事業所の車を使用して外出する際の取り扱い
重度訪問介護の外出支援において、従事者や事業所が所有する車を利用して外出する場合は、前提として道路運送法上の許可が必要です。その上で、従事者が運転している時間帯は、算定できません。
ただし、運転中に駐停車して喀痰吸引、体位変換などを行った場合は、移動介護緊急時支援加算(1日240単位)を取得できます。
重度訪問介護でよくある質問

- 重度訪問介護の時間数の上限はありますか?
- 重度訪問介護は、24時間断続的に支援を受けれるよう創設されたサービスですので、時間数の上限はありません。しかし市町村ごとに支給決定基準が定められており、大抵の場合、1日8時間程度を時間数の上限としていることが多いのが実情です。基準を超えた時間数を決定してもらうには、市町村に「非定型」のケースと認められる必要があります。
※非定型は、利用者の障害特性や生活実態を細かく勘案され、認められれば1日24時間(2人介助の場合は48時間)の支給を受けているケースもあります。
- 重度訪問介護のⅰⅱⅲの違いは何ですか?
- 重度訪問介護のⅰⅱⅲは、加算割合を示した区分です。ⅰは15%加算、ⅱは8.5%加算、ⅲは基本報酬を意味します。なお、ⅰは「障害支援区分6で重度障害者等包括支援の対象である利用者」、Ⅱは「障害支援区分6の利用者」、ⅲは「その他の利用者」、が各区分の要件になります。
※重度障害者等包括支援の対象者には「人工呼吸器による呼吸管理を行っている身体障害者」「最重度知的障害者」「障害支援区分の認定調査項目のうち、行動関連項目等(12項目)の合計点数が10点以上の者」などが該当。
- 重度訪問介護で宿泊を伴う外出はできますか?
- 宿泊を伴う外出が、支給決定時間の範囲内であり、社会通念上適当であると市町村が認めた場合は可能です。
- 重度訪問介護は、同居家族がいる場合でも利用できますか?
- 同居家族がいる場合であっても重度訪問介護の利用は可能です。例えば、家族が日中不在のケースであれば、日中に重度訪問介護による長時間サービスを受ける、といった使い方もできます。
ただ、同居家族に介護力があり家事援助を担える等のケースであれば、身体介護をスポット的に利用することが想定されるため、重度訪問介護ではなく居宅介護を利用するよう自治体から言われる可能性があります。
重度訪問介護で働きたい方に読んでほしいヘルパー会議室のコラム
今回は、重度訪問介護の制度的な知識を解説してきました。本記事では、基本的な押さえておくべきポイントを網羅していますので、何度も読み返して勉強してくださいね。
ここまで読んでくださった皆さんの中に、重度訪問介護で働いてみたい方がいましたら、ぜひ以下の記事も読んでみてください。この2記事では、重度訪問介護の給料相場や夜勤帯の仕事内容などを具体的に解説しています。
重度訪問介護で働く前に読んでおくと転職の失敗を防ぐ一助になるはずです。





